Plan de Beneficios en Salud
¿Qué es el PBS?
El Plan de Beneficios en Salud con cargo a la Unidad de Pago por Capitación UPC, es el conjunto de servicios y tecnologías en salud, con el fin de satisfacer las necesidades en salud de la población residente en el territorio colombiano, los cuales están definidos en las normas expedidas por el Ministerio de Salud y Protección Social.
Estas incluyen la promoción de la salud, prevención, diagnóstico, tratamiento, rehabilitación y paliación de la enfermedad y que se constituye en un mecanismo de protección al derecho fundamental a la salud siendo deber de la EPS garantizar el acceso a los servicios y tecnologías en salud, en el marco de la cobertura del PBS, definida por la norma vigente, existiendo también tecnologías o servicios definidos como exclusiones del PBS que no son cobertura del sistema de salud.


- Tecnologías cuya finalidad no sea la promoción de la salud, prevención diagnóstico, tratamiento, rehabilitación o paliación de la enfermedad.
- Tecnologías de carácter educativo, instructivo o de capacitación, que no corresponden al ámbito de la salud aunque sean realizadas por personal del área de la salud.
- Servicios no habilitados en el sistema de salud, así como la internación en instituciones educativas, entidades de asistencia o protección social tipo hogar geriátrico, hogar sustituto, orfanato, hospicio, guardería o granja protegida, entre otros.
- Servicios y tecnologías en salud conexos, así como las complicaciones que surjan de las atenciones en los eventos y servicios que cumplan los criterios de no financiación con recursos del SGSSS señalados en el Artículo 154 de la Ley 1450 de 2011.
- Servicios y tecnologías que no sean propiamente del ámbito de salud o que se puedan configurar como determinantes sociales de salud conforme al Artículo 9° de la Ley 1751 de 2015.
De acuerdo a lo definido en el artículo 15 de la Ley Estatutaria en Salud 1751 de 2015 en todo caso, también son consideradas exclusiones aquellas tecnologías en los que se advierta alguno de los siguientes criterios:
Adicionalmente en la Resolución 2292 de 2021, se actualizan y establecen los servicios y tecnologias de salud financiados con recursos de la unidad de pago por capitación UPC la Resolución 2273 de 2021, se adopta el nuevo listado de servicios y tecnologías en salud que serán excluidas de la financiación con recursos públicos asignados a la salud.
Es importante saber que el ministerio ha dispuesto de una plataforma (MIPRES) por medio de la cual el equipo médico tratante podrá formular este tipo de tecnologías siempre y cuando se cumpla con los criterios establecidos (Resolución 1885 de 2018 regimen contributivo y 2438 del año 2018 para el régimen subsidiado ) Por la cual se establece el procedimiento de acceso, reporte de prescripción y análisis de la información de tecnologías en salud no financiadas con recursos de la UPC y de servicios complementarios, S.O.S ha establecido de los medios virtuales necesarios para informar a nuestros usuarios el estado de estas formulaciones generadas desde el consultorio del médico tratante

¿Cómo afiliarme al PBS?
Si eres trabajador independiente, empleado o pensionado, tienes tres opciones para realizar el trámite de afiliación:
¿A quiénes puedo afiliar al Régimen Contributivo?
Si usted es un trabajador casado(a) o en unión libre, puede afiliar a:

Si eres independiente:
El trabajador independiente se define cuando el cotizante no está vinculado a un empleador mediante una relación laboral y, por tanto, no comparte el pago de sus aportes, sino que los asume en la totalidad
Tener en cuenta para la afiliación:

Documentos requeridos para vincular a los beneficiarios:
Otras personas a las que puedo afiliar al Régimen Contributivo de S.O.S.
¿Qué es Contribución Solidaria?
Es un mecanismo de afiliación del Régimen Subsidiado en salud para la población calificada en grupo D del SISBÉN IV, que no cuenta con capacidad económica o no cumple los requisitos para ser cotizante o beneficiario en el Régimen Contributivo. Este mecanismo cubre a los integrantes del grupo familiar pagando una tarifa individual mensual definida por el Ministerio de Salud.
Tarifas
Las tarifas establecidas varían de acuerdo con la calificación que te asignaron al realizar la encuesta SISBEN IV. Busca el grupo en el que te encuentras calificado y conoce cuál es tu tarifa:
| Calificación SISBÉN | Valor mensual por persona |
| D1 – D3 | $ 33.100 |
| D4 – D7 | $ 49.000 |
| D8 – D14 | $ 72.800 |
| D15 – D20 | $ 109.900 |
| D21 | $ 145.600 |
*Los menores de 18 no pagan nada
La tarifa se define por tu núcleo familiar y corresponde a la suma de las tarifas individuales de cada uno de los miembros que sean mayores de edad. Ten en cuenta que, en este mecanismo los menores de 18 años no deben pagar nada.
¿Cómo saber si me aplica Contribución Solidaria?
El cotizante o jefe de hogar debe ingresar al portal del SISBEN y consultar su calificación aquí
De igual manera podrá solicitar la encuesta del SISIBEN acercándose a la oficina de su municipio. Conoce aqui la oficina más cercana.
¿Dónde puedo realizar mi afiliación?
1. Debes conocer tu calificación y estar seguro de estar calificado en el grupo D del SISBEN IV. El cotizante o jefe de hogar puede consultar su calificación ingresando al portal del SISBEN aquí
2. Si aún no te encuentras calificado, podrás hacerlo acercándote a la oficina de tu municipio o a través de nuestras plataformas virtuales.
Conoce más aquí
¿Dónde puedo realizar mi afiliación?
Para afiliarte o solicitar información puedes contactarnos en los siguientes canales:
- En las oficinas de atención de S.O.S. de cada ciudad. Clic aquí
- Telefónicamente al (602) 4898686 desde Cali o al 01 8000 938777 desde otras ciudades.
- Plataforma SAT del Ministerio de Salud. Clic aquí
- Déjanos tus datos y un asesor se contactará contigo: Quiero afiliarme
¿Qué servicios incluye el PBS?
Dentro de la normatividad legal vigente definida para la cobertura en el plan de beneficios en salud, Resolución 2292 de 2.021, se encuentran incluidos los siguientes servicios:

Promoción de la salud:
Atención ambulatoria:
Atención de urgencias:
Prevención de la enfermedad:
Consulta médica y odontológica:
Atención inicial de urgencias:
Servicios con internación:
Dispositivo y equipo biomédico:
Aparatos ortopédicos:
Telemedicina:
Atención domiciliaria:
Rehabilitación en salud o en medicina:
Prótesis:
Ortesis:
Medicamentos:
Eventos de alto costo:
Trasplante:
Medicinas alternativas:
Servicios de baja complejidad:
Tratamiento de enfermedades de alto costo:
Actividades de detección temprana de la enfermedad:
Servicios con internación:
¿Qué servicios no incluye el PBS?
Según la Ley Estatutaria de Salud, para que las exclusiones de tecnologías o servicios sean consideradas como tal deben cumplir con alguno o varios de estos criterios:
Criterios que su médico tratante debe tener en cuenta para la prescripción de servicios no cubiertos por el Plan de Beneficios en Salud:

Solicitudes que requieren trámite ante junta de profesionales.
- Señor usuario: Si su médico tratante le realiza prescripción de un servicio complementario o una nutrición, éste tiene la responsabilidad de informar a la junta de profesionales de la institución donde le fue atendido.
- En un término no mayor a (6) seis días la junta de profesionales deberá informarle de su decisión y paralelamente deberá emitir su respuesta a la EPS.
Si quiero un servicio que no esté incluido dentro de las coberturas del Plan de Beneficios en Salud, ¿Qué debo hacer?
De acuerdo a lo dispuesto por el Ministerio de Salud en la Resolución 1885 del año 2018 para el régimen contributivo y 2438 del año 2018 para el régimen subsidiado, solo a través de la plataforma electrónica Mipres, su médico, odontólogo, optómetra o nutricionista podrá́ prescribirle el servicio o tecnología no cubiertas en el Plan de Beneficios en Salud con cargo a la UPC.
Una vez el profesional de la salud finalice la prescripción, debe hacer entrega de la fórmula que emite dicha plataforma, la cual contiene el número de prescripción que indica la realización de la radicación de la solicitud para ser validada por la EPS.
Al terminar la consulta profesional y máximo cinco días hábiles contados después de formulado, la EPS le informará donde le suministrarán el servicio o tecnología. No debes de radicar la solicitud en las oficinas de la EPS ni oficina virtual.
Una vez la EPS programe su autorización y asigne el prestador del servicio, le enviará a su correo electrónico y/o celular vía mensaje de texto información.
- Número de autorización.
- Nombre, dirección y teléfono del prestador donde debes de reclamar el servicio o medicamento.
- Valor de la cuota moderadora.
Por lo anterior, la importancia de mantener actualizada la información ante la EAPB, la cual puede realizar por la oficina virtual o en los puntos de atención presencial que dispone la EPS.
Requisitos que debe presentar para entrega de su servicio No PBS (antes No Pos):
- Número de autorización entregado por la EPS enviado al correo electrónico, mensaje de texto o consultado por la oficina virtual.
- Copia de fórmula médica Mipres legible
- Documento de identidad original del usuario.
- Si van a reclamar una persona diferente el usuario debe de presentar su documento de identidad original también.
- Llevar el valor de la cuota moderadora.
Formato de Negación de Servicios
Cuando no se autorice la prestación de un servicio de salud o el suministro de medicamento, la EPS realizará la entrega del formulario al usuario, debidamente diligenciado, con las opciones terapéuticas u opciones de manejo que se pueden ofrecer al afiliado dentro de la cobertura del Plan de Beneficios de Salud vigente.

Novedades del PBS
Una novedad es la modificación de los datos básicos o complementarios reportados en el momento del ingreso a la EPS o cambios en la condición de la afiliación.
Estas novedades solo pueden ser realizadas por los cotizantes y cabezas de familia, solo en casos especiales como fallecimiento del cotizante, fallos judiciales, requerimientos de una autoridad competente o en los casos que se evidencie algún riesgo que pueda afectar la integridad del afiliado podrán ser reportados por los beneficiarios para temas de exclusiones o desafiliaciones.
Es importante recalcar que cualquier novedad que se realice a la afiliación debe ser reportada a través del Formulario Único de Afiliación y Registro de Novedades al SGSSS o a través de la Planilla Integrada de Liquidación de Aportes con sus respectivos soportes que acrediten la aplicación de cada novedad.
Tipos de novedad:
1. Modificación de datos básicos de identificación:
2. Corrección de datos básicos de identificación:
3. Actualización del documento de identidad:
4. Actualización y corrección de datos complementarios:
5. Terminación de la inscripción de la EPS (Desafiliación):
6. Reinscripción en la EPS:
7. Inclusión de beneficiarios o de Afiliados Adicionales:
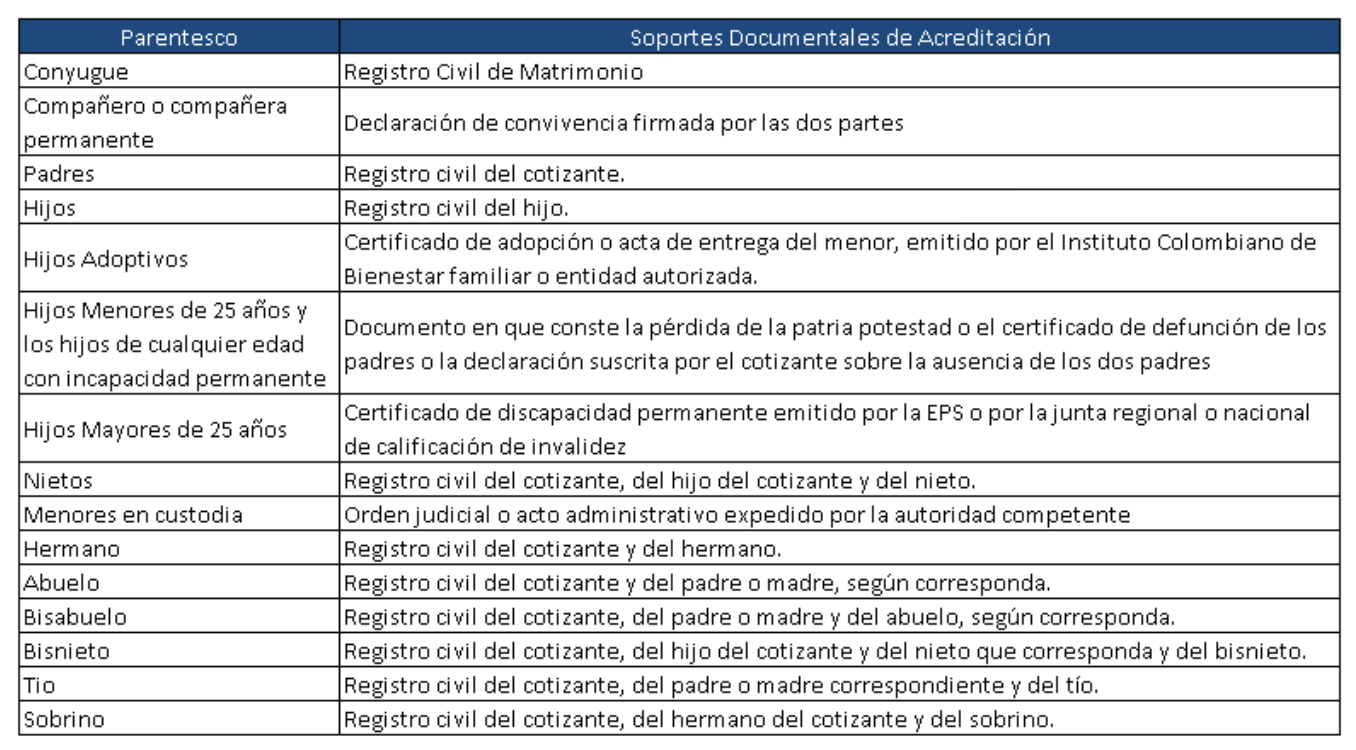
Inclusión de beneficiarios o de afiliados adicionales
8. Exclusión de beneficiarios o de Afiliados Adicionales:
9. Inicio de relación laboral o adquisición de condiciones para cotizar:
10. Terminación de la relación laboral o pérdida de las condiciones para seguir cotizando:
11. Movilidad:
12. Traslado:
13. Reporte de fallecimiento:
14. Reporte del trámite de protección al cesante:
15. Reporte de la calidad de pre-pensionado o Pensionado:
16. ¿Cómo realizar una novedad del PBS?
Si tienes algún problema llámanos a la línea nacional
✆ 01-8000-938-777



